In deze folder leest u informatie over de subarachnoïdale bloeding, een bloeding in het hoofd. In plaats van subarachnoïdale bloeding, gebruiken we in deze folder de afkorting ‘SAB’. In deze folder staat een aantal links. Indien u de folder online via de website van het AMC bekijkt (www.amc.nl), kunt u op deze links klikken.
Wat is een SAB?
Een SAB is een slagaderlijke bloeding in de ruimte tussen de hersenen en de schedel. De medische term voor deze ruimte is: ‘subarachnoïdale ruimte’ (‘ruimte onder het spinnenwebvlies’), en hier bevindt zich het hersenvocht. Als één van de bloedvaten in deze ruimte stuk gaat, ontstaat er een bloeding. Een SAB is een bijzondere soort van een beroerte. Er is een bloeding in het hoofd, maar meestal niet direct in de hersenen zelf. Soms breekt de bloeding door naar de vochtkamers in de hersenen (ventrikels) of naar het hersenweefsel zelf.
Waardoor ontstaat een SAB?
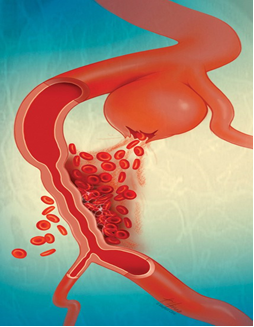 De bloeding ontstaat vaak doordat een zwakke, uitgestulpte, plek in de bloedvatwand kapot gaat (denk aan een gaatje in de buitenband van een fiets waar doorheen de dunne binnenband uitpuilt).
De bloeding ontstaat vaak doordat een zwakke, uitgestulpte, plek in de bloedvatwand kapot gaat (denk aan een gaatje in de buitenband van een fiets waar doorheen de dunne binnenband uitpuilt).
Zo’n uitstulping noemen we een aneurysma. Door de bloeddruk en het bloed dat door de hersenvaten stroomt, rekt het aneurysma steeds verder uit. Dit is vergelijkbaar met een ballon die steeds verder opgeblazen wordt. Op het moment dat de wand van het aneurysma te zwak is geworden, barst het aneurysma open, en ontstaat er een bloeding. Door bloedstolselvorming en door de toegenomen druk in het hoofd, zal er een zwakke afdichting van het aneurysma ontstaan waardoor de eerste bloeding meestal tot stilstand komt. Om te voorkomen dat er opnieuw een bloeding optreedt, is het nodig dat de arts het aneurysma zo snel mogelijk via behandeling afsluit.
Bron: www.cosbid.org
Welke onderzoeken krijgt u?
Als er door uw klachten verdenking is op een SAB, volgen er een aantal onderzoeken. Met deze onderzoeken kunnen we de oorzaak, plaats en vorm van de bloeding vinden.
CT-scan
De aanwezigheid van bloed in de subarachnoïdale ruimte kunnen we aantonen met een CT-scan van het hoofd. Een CT-scanner is een apparaat dat door middel van röntgenstralen en een computer afbeeldingen maakt van uw hoofd. Als hierop geen bloed is te zien, kan vervolg onderzoek nodig zijn. Voor meer informatie over de CT-scan verwijzen wij u naar de folder CT-scan.
CT-Angiografie (CT-A) / MR-Angiografie (MR-A)
Vaak wordt de CT-A al gemaakt tijdens de acute opvang op de Spoedeisende hulp. Een CT-A is een aanvullende CT-scan, waarbij u contrastvloeistof in de aderen toegediend krijgt via een infuus. Hierdoor worden de bloedvaten goed zichtbaar op de CT-scan.
Met een MRI scanner kunnen er door middel van magneetvelden beelden worden gemaakt van het lichaam. Met een MR-A wordt eveneens met magneetvelden een afbeelding gemaakt van de bloedvaten. Dit onderzoek doen wij vaak als controle na de behandeling. Voor meer informatie over MRI en MR-A verwijzen wij u naar de folder MRI.
Cerebrale angiografie
Om het aneurysma nog beter in beeld te brengen, om te beoordelen welke behandeling het beste is, is een echt vaatonderzoek nodig: een cerebrale angiografie. Bij dit onderzoek brengt de radioloog via de liesslagader een slangetje (katheter) in. Deze wordt opgeschoven tot in de slagaders van de hals. Vervolgens wordt contrastvloeistof in de slagaders van de hersenen gespoten. Hierdoor zijn de bloedvaten in de hersenen goed zichtbaar en maakt de radioloog foto’s van het aneurysma. Met deze foto’s wordt de plaats en vorm van het aneurysma duidelijker. Soms is een aparte angiografie nodig, maar vaak wordt het onderzoek gecombineerd met de behandeling van het aneurysma (zie ‘behandeling van de bloeding’). Voor meer informatie over de angiografie verwijzen wij u naar de folder Diagnostische neuro-angiografie (cerebrale angiografie): een rontgenonderzoek van de bloedvaten in de hersenen.
Lumbaalpunctie
Als er geen bloed te zien is op de CT-scan, kan een ruggenprik (‘lumbaalpunctie’) nodig zijn om toch een bloeding aan te tonen. Deze punctie kan pas plaatsvinden 12 uur na de bloeding. Een lumbaalpunctie kan ook nodig zijn als de diagnose wel op de CT-scan gesteld kan worden, maar het nodig is om de verhoogde hersendruk te verlichten. Bij deze punctie wordt met een naald via uw rug het hersenvocht in het wervelkanaal aangeprikt. Het hersenvocht wordt naar het laboratorium gestuurd voor onderzoek. Na het verwijderen van de naald en het schoonmaken van de rug mag u na de ruggenprik direct opstaan, bedrust houden is niet nodig.
Voor meer informatie over de lumbale punctie verwijzen wij u naar de folder Ruggenprik.
Wat zijn de risico’s van de SAB?
Nieuwe bloeding
Het is mogelijk dat er een nieuwe bloeding ontstaat vanuit het nog onbehandelde aneurysma. Het belangrijkste doel van de behandeling is een nieuwe bloeding te voorkomen.
Functie uitval ten gevolge van (dreigend) zuurstoftekort
Een risico van een SAB is verkramping van de bloedvaten, dit kan in de eerste twee à drie weken na de bloeding voorkomen. Dit is een doorbloedingsstoornis in de hersenen waardoor weefselschade kan ontstaan (ischemie of ‘delayed cerebral ischemia’ (DCI)). Hierbij vernauwen de slagaders zich in de subarachnoïdale ruimte. Delen van de hersenen kunnen te weinig bloed krijgen en er kan een herseninfarct ontstaat. Om de kans hierop te verkleinen krijgt u het medicijn Nimodipine®, ook wel Nimotop genoemd. Dit medicijn verkleint de kans op schade aan hersencellen door verminderde doorbloeding maar voorkomt dit niet altijd. Wanneer toch zuurstoftekort dreigt, kan met behulp van medicijnen via het infuus de bloeddruk tijdelijk kunstmatig worden verhoogd. Deze behandeling gebeurt op de Intensive Care (IC).
Hydrocefalus
Een ander mogelijk risico van een SAB is dat het bloed een verstopping veroorzaakt in de afvoerkanalen van het hersenvocht. Hierdoor hoopt het vocht zich op in de vochtkamers van de hersenen (hydrocefalus). Dit opgehoopte vocht zorgt voor een verhoogde druk in het hoofd. De ruimte binnen de schedel is beperkt en kan dan te klein zijn voor de hersenen en het toenemende vocht. Tekenen van verhoogde druk zijn:
- Hoofdpijn
- Misselijkheid
- Braken
- Dubbelzien
- Verlaagd bewustzijn
Als een hydrocefalus ontstaat, kan het nodig zijn om het hersenvocht af te voeren. Dit kan via één (of meerdere) ‘ruggenprik’ of via een slangetje (drain) in het hoofd, welke door de arts ingebracht wordt. Dit laatste heet een externe ventrikel drain (EVD). Het inbrengen hiervan gebeurt onder volledige narcose op de operatiekamer. Soms kan volstaan worden met een tijdelijke slang via de rug (‘externe lumbaal drain’). Dit kan onder plaatselijke verdoving worden ingebracht (op zaal).
Als de hoge druk aanhoudt of de hersenen zelf opzwellen, kan het nodig zijn om een deel van het schedeldak er tijdelijk uit te halen. Dit heet een hemicraniëctomie. Hierdoor krijgen de hersenen de ruimte in de periode dat het overtollig vocht niet goed genoeg kan worden afgevoerd.
Als na het afvoeren van het hersenvocht de verstopping blijft bestaan, dan kan een definitieve drain nodig zijn. Dit slangetje voert hersenvocht af naar de buikholte. Dit heet een ventriculoperitoneale drain (VPD). Het inbrengen hiervan gebeurt onder volledige narcose op de operatiekamer. Deze VPD blijft in principe altijd zitten.
Hoe is de behandeling van het aneurysma?
Een belangrijk doel van de behandeling is er voor te zorgen dat het aneurysma niet opnieuw barst en gaat bloeden. Hiervoor bestaan twee technieken:
- Coilen (via de lies worden platinum draadjes ingebracht)
Opvullen van de uitstulping met coils. - Clippen (operatie via het hoofd)
Eén of meerdere klemmetje (clipjes) worden aangebracht op de uitstulping: het clippen van het aneurysma.
Opvullen van de uitstulping (coilen)
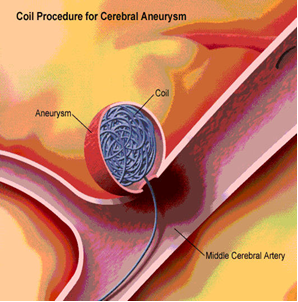 Bij het ‘coilen’ is geen toegang via de schedel nodig. De arts behandelt het aneurysma met een kathetertechniek via de bloedvaten. De behandeling gebeurt onder volledige narcose door een gespecialiseerde interventie-neuroradioloog. Net als bij een angiografie wordt een katheter via de liesslagader ingebracht. Vervolgens wordt een nog kleiner kathetertje (microkatheter) opgevoerd tot in het aneurysma. De radioloog plaatst kleine flexibele platina spiraaltjes (coils) in het aneurysma. De coils zorgen ervoor dat het bloed niet meer het aneurysma in kan stromen. Hierdoor zal het bloed tussen de coils gaan stollen. De behandeling duurt meestal 1-2 uur.
Bij het ‘coilen’ is geen toegang via de schedel nodig. De arts behandelt het aneurysma met een kathetertechniek via de bloedvaten. De behandeling gebeurt onder volledige narcose door een gespecialiseerde interventie-neuroradioloog. Net als bij een angiografie wordt een katheter via de liesslagader ingebracht. Vervolgens wordt een nog kleiner kathetertje (microkatheter) opgevoerd tot in het aneurysma. De radioloog plaatst kleine flexibele platina spiraaltjes (coils) in het aneurysma. De coils zorgen ervoor dat het bloed niet meer het aneurysma in kan stromen. Hierdoor zal het bloed tussen de coils gaan stollen. De behandeling duurt meestal 1-2 uur.
Na deze behandeling blijft u enige tijd op de Intensive Care afdeling. Hierna gaat u naar de Brain Care Unit (BCU) op het Neurocentrum voor intensieve neurologische observatie. Zie de link voor een 3D-filmpje over Coilen (openen met Google Chrome).
Niet alle aneurysmata kunnen gecoild worden. Dit hangt onder andere af van de grootte van de opening en de vorm van het aneurysma. De optimale behandeling wordt door de interventie-neuroradioloog in samenspraak met de neurochirurg bepaald. Als coiling niet mogelijk is, zal het aneurysma geclipt moeten worden. Het behandelplan bespreken we steeds persoonlijk met u en uw familie.
Operatie (clippen)
 Het clippen van het aneurysma gebeurt via een operatie onder algehele narcose waarbij een botluikje in de schedel wordt gemaakt om de bloedvaten te bereiken (craniotomie). Bij deze operatie sluit de neurochirurg de zwakke plek af door een clip (klemmetje) over de hals van het aneurysma te plaatsen. Dit klemmetje blijft voor altijd zitten. Deze operatie duurt meestal 4-6 uur. Na de ingreep blijft u, afhankelijk van uw situatie, enige tijd op de Intensive Care afdeling. Hierna gaat u naar de Brain Care Unit (BCU) op het Neurocentrum voor intensieve neurologische observatie. Na het clippen van een aneurysma is het mogelijk dat de arts medicijnen voorschrijft om epileptische aanvallen te voorkomen. Deze medicijnen moet u thuis meestal nog drie maanden innemen.
Het clippen van het aneurysma gebeurt via een operatie onder algehele narcose waarbij een botluikje in de schedel wordt gemaakt om de bloedvaten te bereiken (craniotomie). Bij deze operatie sluit de neurochirurg de zwakke plek af door een clip (klemmetje) over de hals van het aneurysma te plaatsen. Dit klemmetje blijft voor altijd zitten. Deze operatie duurt meestal 4-6 uur. Na de ingreep blijft u, afhankelijk van uw situatie, enige tijd op de Intensive Care afdeling. Hierna gaat u naar de Brain Care Unit (BCU) op het Neurocentrum voor intensieve neurologische observatie. Na het clippen van een aneurysma is het mogelijk dat de arts medicijnen voorschrijft om epileptische aanvallen te voorkomen. Deze medicijnen moet u thuis meestal nog drie maanden innemen.
Zie de link voor een 3D-filmpje over Clippen.
Wat kunt u verwachten na de behandeling (clippen of coilen) van het aneurysma?
Wanneer u wakker wordt na de behandeling heeft u een blaaskatheter, een infuus en mogelijk een externe ventrikeldrain (EVD). Een blaaskatheter is een slangetje in de urinebuis om urine af te voeren. Een infuus is een slangetje in de aderen van de arm om vocht en medicijnen te geven. Deze blaaskatheter en infuus houdt u de eerste periode na de operatie. Zo krijgt u voldoende vocht toegediend en kan de verpleegkundige uw urineproductie meten. Wel halen we deze zo snel mogelijk weg om de kans op infecties te verkleinen.
Misschien heeft u ook een neus-maagsonde. Dit is een slangetje via de neus naar de maag voor voeding. Dit kan bij slikproblemen nodig zijn. Ook is het mogelijk dat u in het begin nog zuurstof krijgt via een slangetje dat ondiep in de neus zit.
Tijdens de opname krijgt u iedere avond een prik tegen trombose. Trombose is het ontwikkelen van bloedstolsels in de aderen, meestal in de benen. Naast de prikken krijgt u ook strakke kousen aan, zolang u nog niet voldoende loopt en beweegt. Ook deze zijn nodig om trombose te voorkomen. Als u niet zelf kunt draaien in bed, helpen de verpleegkundigen u regelmatig van kant wisselen, of van een zit naar ligpositie en andersom. Zo proberen wij doorligplekken (decubitus) te voorkomen. Voor meer informatie over decubitus, verwijzen wij u naar de folder Decubitus.
Hoe zijn de verpleegkundige controles?
Op de afdeling controleren de verpleegkundigen regelmatig uw gesteldheid. Afhankelijk van de ernst van uw SAB zijn er verschillende controles. Zo kan het zijn dat u om de 1, 2, 3 of 4 uur wordt wakker gemaakt en vragen moet beantwoorden zoals: ‘Waar bent u? Welke maand is het? Kunt u uw duim opsteken?’. Deze testjes zijn om te kijken hoe uw hersenen functioneren na de behandeling. Een andere test die de verpleegkundige kan doen is het kijken naar uw pupilreactie. Hierbij schijnt de verpleegkundige met een lampje in uw oog om de reactie van uw pupillen op het licht te beoordelen. Ook kan de verpleegkundige u vragen net te doen of u een dienblad vasthoudt terwijl de ogen dicht zijn. Een andere test is het meten van de kracht in de armen en benen. Deze test doet de verpleegkundige of arts regelmatig om te bepalen of er krachtsverlies is.
Ook zijn er controles zoals het meten van de bloeddruk en temperatuur en het bepalen van uw pijn aan de hand van een score. U wordt dus veel aangesproken om bepaalde controles te kunnen doen. Deze zijn echter nodig voor het bepalen van de vooruitgang of achteruitgang zodat de arts het beleid kan aanpassen.
De afdeling
De Brain Care Unit (BCU) is een onderdeel van het Neurocentrum. De BCU is een speciale unit van de gecombineerde verpleegafdeling Neurologie en Neurochirurgie. Hier is plaats voor patiënten met een aandoening van de bloedvaten van de hersenen, oftewel een cerebrovasculaire aandoening. Deze patiënten met een cerebrovasculaire aandoening bieden wij de eerste dagen meer intensieve neurologische controle op de BCU. Een SAB valt onder de cerebrovasculaire aandoeningen. Dit is de reden waarom u op de BCU bent opgenomen.
Neurocentrum, de verpleegafdeling
U gaat naar de verpleegafdeling wanneer intensieve neurologische controles op de BCU niet meer nodig zijn. De verpleegafdeling is ook op H6: Ziekenhuisopname op het Neurocentrum.
Wetenschappelijke studies
Amsterdam UMC is een universitair medisch centrum. Dit betekent dat u te maken kunt krijgen met zorgverleners in opleiding. Uiteraard handelen deze medewerkers altijd onder controle van een gediplomeerd zorgverlener.
In Amsterdam UMC doen we wetenschappelijk onderzoek. Onder andere naar de beste behandeling van SAB. U kunt gevraagd worden om hieraan mee te doen. U ontvangt dan informatie over het doel van het onderzoek en over de voor- en nadelen. Op basis daarvan beslist u of u wilt deelnemen. Meedoen is natuurlijk vrijwillig. U krijgt altijd van ons de beste zorg.
Tijdens uw onderzoek en/of behandeling leggen we natuurlijk uw medische gegevens vast. Soms nemen we lichaamsmateriaal af zoals bloed, urine of weefsel. We gebruiken uw gegevens en het lichaamsmateriaal soms voor wetenschappelijk onderzoek of voor onderwijs. We gaan ervan uit dat u hiermee akkoord bent. Wilt u niet dat wij uw gegevens of lichaamsmateriaal hiervoor gebruiken? Neem dan contact op met de afdeling Patiëntenvoorlichting (locatie AMC) of het Servicecentrum Patiënt & Zorgverlener (locatie VUmc). U mag op elk moment bezwaar maken en u hoeft niet te vertellen waarom. Als u bezwaar heeft gemaakt, bewaren wij het lichaamsmateriaal alleen om medische redenen. Uw beslissing om geen toestemming te geven voor gebruik van uw gegevens en lichaamsmateriaal heeft geen invloed op uw behandeling (zie: Rechten en plichten op de website van Amsterdam UMC, locatie AMC).
Hoe is de zorg na ontslag uit het ziekenhuis?
Poliklinisch
Na uw ontslag controleren wij u verder op de polikliniek. Een verpleegkundig specialist van de neurochirurgie neemt ongeveer 1 week na ontslag telefonisch contact met u op. Daarnaast krijgt u 8 weken na ontslag een controle afspraak op de polikliniek bij de interventie-neuroradioloog als het aneurysma gecoild is, of bij de neurochirurg als het aneurysma geclipt is, of als u andere operaties hebt ondergaan, zoals een inwendige drain. Deze afspraak is om te zien hoe het met u gaat, en om eventuele vragen van u te beantwoorden. Tijdens deze afspraak wordt ook uitleg gegeven over verdere controles. Na ongeveer 6 maanden krijgt u een controle MRI-scan, welke we combineren met een afspraak op de polikliniek bij één van de gespecialiseerde verpleegkundigen.
Revalidatiecentrum
Tijdens de opname op de afdeling komt er een revalidatie arts bij u langs. Het kan namelijk nodig zijn dat u voor verder herstel eerst naar een revalidatiekliniek gaat. In de revalidatiekliniek leert u beter omgaan met mogelijke problemen, zoals verlammingsverschijnselen, spraak- of gedragsstoornissen of geheugen- en concentratiestoornissen. Uitgebreide revalidatie kan verbetering geven aan deze klachten.
Veel gestelde vragen
Mag ik auto/motor rijden?
Nee, in ieder geval tot 6 maanden na de hersenbloeding mag u geen motorrijtuig besturen.
Of u na deze 6 maanden weer mag gaan autorijden, hangt af van uw functieverlies en herstel. De beslissing of u na deze 6 maanden weer een motorrijtuig mag besturen, ligt bij het Centraal Bureau Rijvaardigheidsbewijzen (CBR). Hiervoor bestaan strenge wettelijke eisen. In de regeling “eisen geschiktheid 2000” van de Overheid staan de eisen met betrekking tot de lichamelijke en geestelijke geschiktheid om motorrijtuigen te mogen besturen (Regeling eisen geschiktheid 2000). Het is uw eigen verantwoordelijkheid om bij het CBR te melden dat u een hersenbloeding heeft gehad.
Mag ik reizen in een vliegtuig?
Na een operatie door middel van clippen mag u de eerste 3 weken niet vliegen. Na coiling mag u gewoon vliegen.
Wanneer kan ik weer werken?
Dat is voor iedere patiënt anders. Normaal gesproken, bij goed herstel, kunt u na twee-drie maanden weer aan het werk.
Mag ik sporten?
Ja.
Mag ik geslachtsgemeenschap hebben?
Ja.
Mag ik roken?
Roken is een belangrijke risicofactor van een SAB. Wij adviseren u met klem te stoppen met roken, vooral om toekomstige nieuwe bloedingen te voorkomen.
Mag ik alcohol drinken?
Ja, met mate.
Met je hoofd in de zon, kan dat kwaad?
Nee, dat kan geen kwaad, maar na een schedeloperatie wordt het de eerste weken meestal niet als prettig ervaren. Na de operatie is het beter om het litteken het eerste jaar te beschermen tegen de zon (hoed, parasol).
Hoe lang blijf ik hoofdpijn houden?
Dat verschilt per persoon, meestal niet langer dan enkele maanden.
Moet ik regelmatig mijn bloeddruk laten controleren?
Ja, wij adviseren iedere 6 maanden bloeddruk controle. Een hoge bloeddruk is ook een belangrijke risicofactor voor het ontstaan van een nieuw aneurysma.
Met welke klachten moet ik rekening houden als ik weer thuis ben?
Het kan zijn dat u klachten heeft zoals hoofdpijn en geheugen- of concentratieproblemen.
Bespreek dit vooral met uw behandelend arts of de gespecialiseerd verpleegkundige. Via de afdeling Revalidatie is meer informatie verkrijgbaar. Via de volgende folder/link kunt u meer informatie lezen over de onzichtbare gevolgen na een SAB: Subarachnoidale bloeding (SAB); onzichtbare gevolgen.
Heeft u nog vragen?
Stelt u deze dan gerust aan uw behandelende arts of aan de verpleegkundige. Gebruik hiervoor ‘Mijn Dossier’. Door dit te gebruiken, zijn alle betrokken zorgverleners goed op de hoogte van uw vragen en de gegeven antwoorden. Dit voorkomt veel miscommunicatie. Om Mijn Dossier te activeren heeft u een activatiecode nodig, die u kunt opvragen bij de polikliniek van de neurochirurgie.
Contactinformatie:
E-mail gespecialiseerd verpleegkundige: neuro-vasculair@amc.uva.nl.
U krijgt via deze e-mail, op werkdagen binnen 48 uur respons. Bij spoedklachten wordt u geadviseerd om contact op te nemen met de huisarts.
Telefoonnummer polikliniek Neurochirurgie: 020-5662500.
Afdeling Neurocentrum H6: 020-5664063.
Links en websites
Websites met patiënteninformatie |
Links in de folder |
Neurochirurgisch Centrum Amsterdam (informatie over de afdelingen Neurochirurgie in het AMC en VUmc) www.neurochirurgischcentrumamsterdam.nl/ |
https://webshare.iprova.nl/tbzmhkhx54tg34cb/Document.aspx?websharedocumentid=1bdda8af-8877-41a6-a735-24f437f19118 |
De Nederlandse Vereniging van Neurochirurgen |
https://webshare.iprova.nl/tbzmhkhx54tg34cb/Document.aspx?websharedocumentid=d5eb0380-7f2a-4b0a-83c3-dbfa048555e1 |
De patiënten vereniging Hersenletsel www.hersenletsel.nl/ |
https://webshare.iprova.nl/tbzmhkhx54tg34cb/Document.aspx?websharedocumentid=98891f4f-81bf-4fb1-bf88-f31cc7ac0461 |
Hersenstichting Nederland www.hersenstichting.nl/homepage/index.html |
https://webshare.iprova.nl/tbzmhkhx54tg34cb/Document.aspx?websharedocumentid=4220b58d-1bfa-46a8-859c-fde5c1d48b42 |
www.hersenaneurysma.nl/ |
Coilen (openen met Google Chrome) http://www.youtube.com/watch?v=GH_3Ac4ockk |
http://www.youtube.com/watch?v=hJACYm7PPg0 |
|
https://webshare.iprova.nl/tbzmhkhx54tg34cb/Document.aspx?websharedocumentid=565f59dc-bd1f-4c69-9dc3-43c16e81fa77 |
|
Ziekenhuisopname op het Neurocentrum https://webshare.iprova.nl/tbzmhkhx54tg34cb/Document.aspx?websharedocumentid=e0cfb232-29aa-4f3c-8a69-29f840a3bf41 |
|
www.cbr.nl |
