In deze folder krijgt u informatie over de leveroperatie bij uitgezaaide darmkanker (hemihepatectomie links/hemihepatectomie rechts) en is een aanvulling op de mondelinge informatie. Met deze folder verwachten wij een bijdrage te leveren aan een zo goed mogelijke voorlichting. U kunt thuis op uw gemak de informatie nog eens nalezen. Er zijn verschillende manieren om de operatie uit te voeren. De chirurg bespreekt tijdens het poliklinische consult met u op welke manier de operatie bij u wordt uitgevoerd en waarom voor deze manier gekozen is.
De leverfunctie
Voordat de operatie aan de lever gedaan kan worden, moet eerst duidelijk zijn of de functie van het gezonde deel van de lever wat overblijft na de operatie (de “rest lever”), een goede functie heeft. Om dit te meten wordt er een galwegscintigrafie gedaan. In de lever wordt gal aangemaakt, dat via de galwegen naar de darm loopt. Met behulp van dit onderzoek kan de functie van de lever en de afvoer van gal in beeld gebracht worden. Pas wanneer deze functie goed is van de rest lever, kan de operatie veilig uitgevoerd worden.
Zie ook de folder Galwegscintigrafie.
Optimaliseren leverfunctie
Indien de restleverfunctie onvoldoende blijkt te zijn voor de operatie, beoordeelt de chirurg of er een vena porta embolisatie mogelijk is om de functie te verbeteren. De vena porta is de ader die vanaf de darmen naar de lever loopt en wordt ook wel poortader genoemd. Het dichtmaken van een bloedvat heet embolisatie. Door de vena portae naar het zieke deel van de lever af te sluiten, zal het andere (gezonde) deel van de lever juist gaan groeien. Op deze manier wordt geprobeerd de leverfunctie van het gezonde deel groot genoeg te maken, zodat het zieke deel van de lever veilig verwijderd kan worden.
Deze behandeling is een dagopname met 1 overnachting. Na 2-3 weken worden opnieuw een CT scan en een galwegscintigrafie gedaan om het effect van de embolisatie te meten.
Zie ook de folder Vena porta embolisatie: dichtmaken van de poortader in de lever.
Indien de functie na embolisatie goed verbeterd is, kan de operatie gepland worden.
Indien de functie van de lever niet verbeterd is, is een operatie niet veilig uit te voeren en zal de specialist met u de alternatieven bespreken.
De periode voor de operatie
De periode voor de operatie spreekt u de anesthesist op de polikliniek Preoperatieve screening die u uitleg geeft omtrent de narcose en pijnstilling rondom de operatie. Het is ook belangrijk dat u weet wat u zelf kunt doen om zo fit mogelijk te zijn voor de operatie. Hieronder leest u een aantal tips.
Wat kunt u zelf doen?
Niet roken. Uit onderzoek is gebleken dat de wondgenezing veel beter verloopt als u niet rookt.
Daarnaast hebben patiënten die roken, meer kans op longproblemen (longontsteking). Rookt u? Dan is het advies om te stoppen met roken. Heeft u hulp nodig bij het stoppen met roken? Uw huisarts kan u hierbij goed helpen!
Gezond leven
Gezonde voeding en een goede conditie zijn belangrijk om de behandeling van kanker beter aan te kunnen en de kans op problemen/complicaties te verminderen. Indien nodig, kan er een dietist worden ingeschakeld.
U kunt de komende (zware) behandeling beter aan, wanneer u gezonde voeding eet, niet rookt, geen alcohol drinkt en voldoende lichaamsbeweging krijgt. Heeft u moeite met één van bovenstaande adviezen? Vertel dit aan uw casemanager, dan zoekt zij samen met u naar een
passende oplossing.
Fitheid
Uit onderzoek is gebleken dat indien u voorafgaand aan een grote buikoperatie in een zo goed mogelijke conditie bent en een goede voedingstoestand heeft, het herstel na de operatie beter en sneller gaat. Om deze reden is er veel aandacht voor uw conditie en eetpatroon voorafgaand aan uw operatie. U wordt, indien nodig, ook in contact gebracht met onze diëtist en verpleegkundig specialist om samen te kijken op welke wijze wij dat samen kunnen verbeteren.
Het kan ook nodig zijn dat u in contact gebracht wordt met een fysiotherapeut bij u in de buurt. U kunt zelf ook trainen, bijvoorbeeld door dagelijks trappen te lopen, buiten een wandeling te maken of om een hometrainer te fietsen.
Zie voor meer informatie ook de folder Beter Bewegen; sneller herstel na een operatie.
Opname in het ziekenhuis
Een medewerker van de afdeling 6B/6C/2C belt u ongeveer een week voor de operatie over waar en hoe laat u verwacht wordt en over het tijdstip waarna u niet meer mag eten/drinken (nuchter zijn). U wordt vroeg in de ochtend op de dag van de operatie opgenomen in het ziekenhuis. U meldt zich bij de centrale balie in de hal van locatie VUmc.
De verpleegkundige
- De verpleegkundige van de afdeling geeft u informatie over het verblijf op de afdeling.
- Er zal nog bloed afgenomen worden voor de operatie.
- U krijgt bij opname twee polsbandjes om. Hierop staan uw naam, geboortedatum, afdeling en patiëntennummer vermeld. Controleer zelf ook of dit de juiste gegevens zijn.
- Tevens informeert zij u over slaapmiddelen en medicijngebruik voor de operatie (premedicatie), over het tijdstip waarna u niet meer mag eten/drinken (nuchter zijn) en over het tijdstip van de operatie.
De zaalarts/PA (Physician Assistant)
- De zaalarts (ziekenhuisarts)/PA komt dagelijks bij u langs om samen met u en met de verpleegkundige de voortgang van uw herstel te bespreken. Tijdens deze visite worden beslissingen over het dagelijks beleid genomen. Regelmatig wordt ter controle bloed bij u afgenomen.
- De zaalarts/PA heeft overleg met uw chirurg over het verloop van uw herstel en de beslissingen die hiertoe genomen worden.
De chirurg
- Ook ziet u op de afdeling geregeld uw chirurg. Vlak voor de operatie spreekt u met de chirurg om na te gaan of u nog vragen heeft over de operatie.
- Na de operatie belt de chirurg uw contactpersoon om te vertellen hoe de operatie is verlopen.
Nuchter zijn
- Tot 6 uur voor operatie: vast voedsel en dik vloeibaar (vla, yoghurt, melk, etc.).
- Tot 2 uur voor operatie: helder vloeibaar (water, thee, zwarte koffie, limonade, appelsap etc.) Geen melkproducten.
- Vanaf 2 uur voor de operatie mag u niets meer eten of drinken.
Als laatste …
Het komt helaas een enkele keer voor dat de operatie op het laatste moment moet worden uitgesteld, bijvoorbeeld omdat er een spoedgeval tussendoor komt. Wij zijn ons ervan bewust hoe vervelend dit is. Wij streven er dan naar om zo spoedig mogelijk een nieuwe datum aan u door te geven.
Gastenverblijf
Partners, familieleden of vrienden van patiënten die buiten Amsterdam wonen, kunnen een
kamer huren in het Gastenverblijf locatie VUmc. Het Gastenverblijf beschikt over vijftien
tweepersoonskamers, elk voorzien van een eigen badkamer, douche en toilet. Er is een
gemeenschappelijke huiskamer en keuken waar u uw eigen maaltijden kunt bereiden. Meer
informatie leest u in de folder Logeren in het Gastenverblijf.
Operatie van de uitzaaiing in de lever
Een operatie waarbij de chirurg de uitzaaiing in de lever verwijdert, waarbij de helft of soms zelfs meer dan de helft wordt weggehaald, heet ook wel een hemihepatectomie. Dit is een grote en ingrijpende operatie. De operatie start soms met een kijkoperatie (laparoscopie). Hierbij worden er kleine sneetjes in de buik gemaakt waardoor de instrumenten en de kijkbuis naar binnen gebracht worden. De buik wordt opgeblazen met koolzuurgas zodat alle organen in de buik goed zichtbaar zijn. Er wordt dan eerst gekeken of er geen kleine uitzaaiingen te zien zijn op het buikvlies of de lever. Indien dit niet het geval is, gaat de chirurg verder met de “open” procedure, door een grote snede te maken op de buik meestal schuin onder de ribben. Indien er toch uitzaaiingen gevonden zijn, zal de chirurg de operatie afbreken.
De ziekenhuisopname bij deze operatie duurt gemiddeld 7 dagen. De operatie wordt altijd door 2 ervaren chirurgen uitgevoerd en duurt zeker 3-8 uur.
Wat wordt er weggehaald bij een hemihepatectomie?

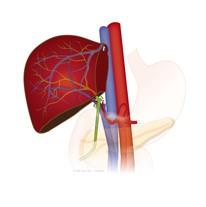 Wat wordt er weggehaald bij een hemihepatectomie links?
Wat wordt er weggehaald bij een hemihepatectomie links?
1. Linker leverhelft (40%)
2. Galblaas
3. Galwegen
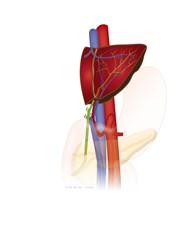
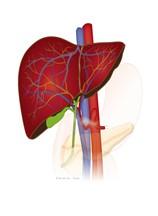
Wat wordt er weggehaald bij een hemihepatectomie rechts?
1. Rechter leverhelft
2. Galblaas
3. Galwegen
De weefsels die worden weggehaald, gaan naar een patholoog voor onderzoek onder de microscoop. De uitslag van dit onderzoek heet een PA uitslag, ofwel Pathologisch Anatomische uitslag. Aan de hand van dit onderzoek wordt bepaald wat voor weefsel het exact is. Ook is het mogelijk om eventueel mutatie onderzoek uit te voeren. Dit kan de specialist verder helpen om te beslissen of er na de operatie nog aanvullende behandelingen noodzakelijk zijn.
De uitslag van de PA duurt meestal rond de tien werkdagen. U krijgt de uitslag dan ook meestal pas als u na de operatie terugkomt op de polikliniek van de chirurg.
Na de operatie
Als de operatie klaar is, dan belt de chirurg met uw eerste contactpersoon om te vertellen hoe de operatie verlopen is, eventuele details zullen later verteld worden. Na 1 nacht op de verkoever (uitslaapkamer) kunt u terug naar de verpleegafdeling en komt u weer terug op de afdeling waar u opgenomen bent. Daar aangekomen zult u merken dat u snel weer uit bed zult komen met behulp van een verpleegkundige. Na een “open” operatie kunt u doorgaans na 6-8 dagen met ontslag.
Eten en drinken
Na de operatie mag u na het verwijderen van de maaghevel/-sonde (slangetje in de neus naar de maag) rustig beginnen met eten en drinken. Alles is erop gericht om de functie van het maagdarmstelsel zo snel mogelijk weer te herstellen. Het kan zijn dat de maag en darmen even iets langer tijd nodig hebben om weer op gang te komen. Dit wordt goed in de gaten gehouden.
Het is raadzaam om te beginnen met wat licht verteerbaar voedsel. Daarnaast is het belangrijk dat u voldoende drinkt, minimaal 1,5-2 liter vocht per dag. Als u na de operatie last heeft van misselijkheid, krijgt u daar medicijnen voor. De diëtist begeleidt en adviseert u met het opbouwen van uw voedingspatroon.
Lijnen, drains en katheters
Na de operatie heeft u een aantal slangen in uw lichaam:
- Infuus voor de toediening van vocht en eventuele medicatie.
- Blaaskatheter: deze wordt tijdens de operatie ingebracht en zit in de blaas vast met een ballonnetje en zorgt ervoor dat u niet zelf hoeft te plassen. Dit kunt u namelijk niet zelf onder controle houden tijdens de operatie. Deze kan meestal de eerste ochtend al verwijderd worden, tenzij u een epiduraalkatheter (ruggenprik) heeft bij een “open” operatie.
- Maagsonde/hevel: slangetje in de maag om overtollig maagsap af te voeren, zodat u niet misselijk wordt.
- Zuurstof: eventueel een slangetje in de neus, voor extra zuurstof.
- Drain die wondvocht afvoert. Deze komt via de buikwand naar buiten.
- Bij een “open” operatie: een epiduraalkatheter of wondkatheters. Dit zijn dunne slangetjes die ervoor zorgen dat op een plaatselijke manier (plek waar de operatie is geweest) u pijnmedicatie krijgt toegediend. De anesthesist bespreekt of u deze pijnstilling krijgt.
- De epiduraalkatheter (1 slangetje) zit in de rug en de wondkatheters (3 slangetjes) zitten naast de operatiewond. Bij de epiduraalkatheter moet u 3 dagen een blaaskatheter houden, bij wondkatheters hoeft dit niet.
Pijn
Pijn is niet alleen vervelend, het staat ook een goede genezing in de weg. Het is belangrijk om snel weer te kunnen bewegen, door te kunnen ademen en te kunnen hoesten, maar pijn houdt dit alles tegen. Daarom is het van belang dat u aangeeft als u pijn heeft. De verpleegkundige zal u vaak vragen of u pijn heeft en om uw pijn te omschrijven met een cijfer van 0 tot 10. Op die manier kan er adequate pijnstilling aan u worden gegeven. Naast de pijnbestrijding die u via de epiduraalkatheter of morfinepomp krijgt, krijgt u ook tabletten en/of zetpillen. Het pijnteam komt dagelijks bij u langs om de pijn te evalueren.
Misselijkheid
Na de operatie kunt u last hebben van misselijkheid. Dit kan door de narcose komen, maar ook door de operatie. Ook nu is het weer belangrijk dat u dit aangeeft bij de arts of verpleegkundige. Zij kunnen u dan iets tegen de misselijkheid geven.
Wond
Na de operatie heeft u een wond. Dit kan een grotere wond zijn na een “open” operatie, maar ook enkele kleine wondjes na een kijkoperatie (laparoscopie). De verpleegkundige van de afdeling inspecteert dagelijks de wond(jes). Bij een droge wond, worden er geen afdekkende pleisters of verbanden meer gebruikt. Meestal wordt er gebruikgemaakt van oplosbare hechtingen.
Mobiliteit en activiteit
Al vanaf de eerste dag na de operatie gaat u uit bed, onder begeleiding van de verpleegkundige. De dagen na de operatie komt er dagelijks een fysiotherapeut bij u op de verpleegafdeling om met u te oefenen. De eerste dag is het streven dat u 50 á 75 meter loopt. De dagen daarna wordt deze afstand steeds verder uitgebreid.
Ontlasting
Na de operatie functioneren maag en darmen vaak tijdelijk minder goed. Dit kan klachten van misselijkheid en krampen geven en de stoelgang kan vertraagd zijn. De ontlasting kan zeker in het begin na de operatie anders zijn dan normaal. Het kan soms (erg) hard zijn of juist heel dun. Dit is normaal. U krijgt medicijnen om de ontlasting zacht te houden.
Complicaties
Geen enkele operatie is zonder risico’s. Zo is er ook bij een operatie aan de lever kans op algemene complicaties van een operatie, zoals trombose, longontsteking, een nabloeding of een wondinfectie. Wondinfecties zijn ontstekingen van de huid op de plaats van de wond en komen bij ongeveer één op de vijf patiënten voor. De verschijnselen zijn roodheid van de huid, pijn en/of het lekken van wondvocht, soms krijgt de patiënt hierbij ook koortsachtige klachten.
Bij een operatie aan de lever kunnen zich ook specifieke complicaties voordoen, waaronder:
- Gallekkage
Gallekkage kan ontstaan vanuit het snijvlak van de lever. Er lekt dan gal in de buik wat een ontsteking kan geven in het operatiegebied. Hierbij kan sprake zijn van buikpijn, koorts en een ziek gevoel. Meestal kan dit behandeld worden met een drain en antibiotica via een infuus. - Leverfunctiestoornissen
Na de operatie kunnen er leverfunctiestoornissen ontstaat, hiervoor wordt er uitgebreid bloed afgenomen de dagen na de operatie. - Vochtcollectie, geïnfecteerde vochtcollectie (abces) of biloom
Kenmerkend door algehele malaise (niet altijd), buikpijn (niet altijd) en verhoogde ontstekingswaarden in het bloed. Hierbij wordt vaak aanvullend onderzoek gedaan (CT-scan van de buik). Indien er dan sprake is van een vochtcollectie, wordt dit indien mogelijk opgelost middels drainage via de interventieradioloog
Ontslag
De gemiddelde opnameduur van een grote leveroperatie is 6-8 dagen. De definitieve resultaten van de operatie, het weefselonderzoek en eventuele aanvullende behandelingen worden met u besproken. Bij uw ontslag krijgt u afspraken mee voor controlebezoeken op de polikliniek. Het eerste poliklinische bezoek vindt twee weken na uw ontslag plaats. U ziet dan de chirurg en/of assistent. Bent u verwezen uit een ander ziekenhuis? Dan wordt u zo mogelijk weer terug worden verwezen om de routine controle aldaar te laten plaatsvinden.
Indien nodig komt tijdens uw verblijf in het ziekenhuis de transferverpleegkundige bij u langs, dit op verzoek van de verpleegkundige om te inventariseren welke hulp u thuis nodig hebt. Het kan zijn dat het nodig is om een sonde te plaatsen tijdens de ziekenhuisopname om u te helpen om aan de voedingsbehoefte te komen. Daar gaat u dan mee naar huis en mogelijk heeft u hulp nodig bij het aan en afkoppelen van de sondevoeding en het verzorgen van de neuspleister. Ook kan het zijn dat de drain die geplaatst wordt tijdens de operatie, nog in moet blijven wanneer u naar huis gaat. En dat u hulp nodig heeft bij de verzorging van deze drain. Deze kan vaak na een aantal dagen wel poliklinisch verwijderd worden. De transferverpleegkundige kijkt ook of er hulpmiddelen en ondersteunende zorg nodig is om veilig naar huis terug te keren.
Het Hemi-hepatectomie zorgpad
Tijdens uw opname op de verpleegafdeling gebruiken wij een zogenaamd zorgpad. Het omschrijft de opname van dag 0 (opnamedag + operatiedag) tot en met de dag van ontslag voor zowel de arts als de verpleegkundige. De streefopnameduur voor een open procedure is 10 dagen. Tijdens de opname kunnen complicaties optreden die het beloop van de opname kunnen veranderen. Hierdoor kunnen veranderingen in het zorgpad ontstaan.
Hieronder volgt een verkorte versie van het zorgpad.
- Dag 0
U komt voor opname naar de verpleegafdeling. U ontmoet de verpleegkundige, en de chirurg en/of anesthesist. Geef tijdens het opnamegesprek op dag 0 uw huidige thuissituatie aan. Op basis hiervan kan al worden nagedacht over mogelijke zorg die u na ontslag nodig denkt te hebben, thuiszorg of revalidatie. Dit regelt de transferverpleegkundige van locatie VUmc. Het regelen van de juiste hulp duurt meestal een aantal dagen. Deze dag is soms gelijk met de operatiedag. - Dag 0
Dit is de operatiedag. U blijft na de operatie 1 nacht op de High Care van de verkoever (uitslaapkamer). - Dag 1
Het is belangrijk om na de operatie het dagelijkse bewegen zo snel mogelijk weer op te pakken om complicaties te voorkomen. De fysiotherapeut en verpleegkundige zullen u hier uiteraard in ondersteunen. - Dag 1-2
Wanneer de maagsonde verwijderd kan worden, mag u beginnen met een wensdieet. Bouw dit rustig op. Om voldoende voedingsstoffen binnen te krijgen, kunt u de voedingsassistente naast u normale maaltijd ook om nutridrink (bijvoeding) vragen. - Dag 1-3
Elke dag komt het pijnteam bij u langs. Vandaag wordt besproken wanneer de pijnstilling via een ruggenprik of (morfine) infuuspomp kan stoppen. Mogelijk zal ook de wonddrain verwijderd worden en de blaascatheter. U mag geen paracetamol hebben, totdat de leverfunctie goed hersteld is. Dit volgt poliklinisch. - Dag 5-7
Als de ontslagdatum vast staat, vindt een ontslaggesprek plaats met de verpleegkundige en de arts. Het kan zijn dat de drain nog aanwezig is als u met ontslag gaat, deze zal dan na enkele dagen gecontroleerd worden in het ziekenhuis en kan dan vaak alsnog verwijderd worden. Een vervolgafspraak met de chirurg op de polikliniek krijgt u thuis gestuurd. De pathologie uitslag (weefselonderzoek) ontvangt u op uw afspraak in de polikliniek. Mocht u langer opgenomen zijn, geeft de chirurg u de uitslag eerder.
Samengevat
Operatieduur
- “Open” operatie 3-8 uur.
- 2 chirurgen opereren.
In 25% kans op geen operatie bij vinden van uitzaaiingen.
Complicaties kort na de operatie
- 50% kans op een complicatie/re-interventie
- 36% kans op abces
- 20% kans op gallekkage
- 7% kans op pneumonie
- 10% kans op leverfalen
- 5%-10% kans op overlijden
Complicaties, langere tijd na de operatie
- 5% kans op littekenbreuk
- 30% kans op stenose (vernauwing) aansluiting galweg-darm (HJ stenose)
- 40-60% kans op terugkeer ziekte
Volledig herstel duurt doorgaans 2-3 maanden.
Opname duur
- “Open” operatie 6-8 dagen volgens zorgpad, zonder complicaties (50%)
- Indien complicaties soms paar dagen langer, soms tot enkele weken langer
Na behandeling
Indien u binnen Amsterdam UMC onder behandeling bent bepaald uw eigen specialist met het team welke nabehandeling er eventueel nog uitgevoerd dient te worden.
Weer thuis, leefregels na de operatie
Activiteiten
Wanneer u weer thuis bent, kunt u uw dagelijkse activiteiten geleidelijk uitbreiden tot uw normale niveau. Zorg voor een dagritme waarbij u na activiteiten rustmomenten inlast. In principe mag u alles weer doen na de operatie, maar er zijn enkele adviezen die wij u graag mee willen geven. De eerste zes weken mag u niet zwaar tillen: minder dan tien kilo. Als u iets optilt, zorgt u er dan voor dat u dit symmetrisch doet. Deze beperking houdt ook in dat u de eerste zes weken geen zwaar huishoudelijk werk kunt doen, zoals stofzuigen en ramen lappen.
Sporten
Regelmatige lichaamsbeweging is belangrijk voor de opbouw van uw conditie, maar u kunt de eerste zes weken niet intensief sporten. U mag bijvoorbeeld geen buikspieroefeningen doen. Zwemmen mag bij een gesloten wond, maar de hechtingen moeten dan wel verwijderd zijn. Steeds meer fysiotherapeuten zijn gespecialiseerd in de begeleiding van patiënten met kanker. Op www.nvfl.kngf.nl of www.onconet.nu kunt u een gespecialiseerde therapeut in uw omgeving vinden.
Vermoeidheid
Na een grote operatie kunt u lange tijd last hebben van vermoeidheid. Een verklaring voor de vermoeidheid is er niet altijd. Het is een duidelijk signaal van het lichaam dat er een grote behoefte is aan rust en/of slaap om te herstellen. Zorg daarom voor voldoende rustmomenten. Het is daarnaast belangrijk dat u zorgt voor een goede lichamelijke conditie door regelmatig aan lichaamsbeweging te doen en zo gezond (eiwitrijk) mogelijk te eten.
Stressverwerking
Het hebben van kanker en het ondergaan van behandelingen als deze zijn ingrijpende gebeurtenissen, die iedereen op zijn eigen manier verwerkt. Deze periode kan voor u en uw familie stress met zich meebrengen, dit is niet ongewoon. Tijdens de ziekenhuisopname wordt hier aandacht aan besteed door mensen van de afdeling Geestelijke verzorging of Psychologische zorg. Zij komen bij u langs om een praatje met u te maken. Met hen kunt u uw zorgen bespreken. Het kan zijn dat u hier pas behoefte aan hebt als u thuis bent. Geef dit aan bij de casemanager, deze kan u advies geven.
Seksualiteit
Er zijn geen medische bezwaren tegen het oppakken van uw seksleven, maar het is niet ongewoon als u merkt dat u er even geen behoefte aan heeft.
Wond
Zoals eerder vermeld is, lossen de hechtingen van uw buikwond meestal vanzelf op of worden deze na ongeveer twee weken verwijderd. U hoeft de wond geen speciale verzorging te geven.
Als de wond gesloten is, kunt u gewoon douchen. In bad gaan in principe pas na 2 weken. Dep de wond na afloop droog. Wanneer de wond nog open is, krijgt u voor ontslag uitleg en instructies van de afdelingsverpleegkundige of wondverpleegkundige over de verzorging van de wond als u weer thuis bent. Zo nodig krijgt u ondersteuning van een wijkverpleegkundige bij de wondzorg.
Overige informatie
Ontevreden?
Bent u ergens niet tevreden over, bespreek dit dan met een medewerker of leidinggevende van de betrokken afdeling. Als uw onvrede niet direct kan worden weggenomen of als u niet met betrokken medewerker wilt of kunt praten, kuntu ook terecht bij het servicecentrum patiënt & zorgverlener. De medewerkers vertellen u wat u met uw klacht kunt doen en kunnen desgewenst adviseren bij het schrijven van een klachtbrief als u besluit een officiële klacht in te dienen. Deze wordt dan in behandeling genomen door een klachtenfunctionaris van Amsterdam UMC of door de klachtencommissie. U kunt uw klacht ook rechtstreeks bij hen indienen. Meer informatie vindt u in de folder Niet tevreden over de zorgverlening?
Contact
Bereikbaarheid
Algemeen telefoonnummer Amsterdam UMC locatie VUmc 020 444 44 44.
Afsprakenlijn
Voor het maken of wijzigen van uw poli afspraak of overige vragen, kunt u contact
opnemen met het algemene nummer van de polikliniek Heelkunde en Anesthesiologie/ Chirurgische Oncologie: 020 444 11 00.
Verpleegkundig telefonisch spreekuur
Voor een medisch-inhoudelijke vraag voor de verpleegkundig consulent kunt u contact opnemen met het algemene nummer: 020 444 11 00 van maandag, dinsdag, donderdag en vrijdag van 10 uur tot 12 uur. Er volgt een keuzemenu waarbij u eerst aan de telefoon het bandje helemaal moet afluisteren. Dan kiest voor patiënt (1), dan voor medische vraag (1) daarna verpleegkundig consulent colorectaal *darm (4). Het is een verpleegkundig spreekuur waarvoor u een terugbelafspraak krijgt.
Spoed
Heeft u klachten die niet kunnen wachten tot het eerstvolgende verpleegkundig spreekuur zoals:
- Pijn, braken, diarree, koorts en toenemende kortademigheid
- Niets meer kunnen eten en/of drinken
- Uitblijven van ontlasting, verstopping
Neem dan contact op met de verpleegkundige spoedlijn 06 25716027.
Buiten kantooruren kunt u bij spoed contact opnemen met uw huisartsenpost.
Bij levensbedreigende situaties belt u 112.
Mochten er klachten zijn van koorts (> 38,5⁰ C) en van klachten die echt urgent zijn,
neemt u dan contact op met de spoedeisende hulp van locatie VUmc: 020 44 43 636 voor overleg met een dienstdoende arts
E-mailadres
Voor algemene vragen zijn wij ook bereikbaar per mail: gioca-crc@amsterdamumc.nl
